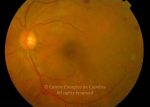
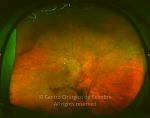
A diabetes é uma epidemia mundial. Nas últimas décadas tem progredido de uma doença que afeta principalmente as pessoas nos países desenvolvidos, a um fenómeno global. Hoje a retinopatia diabética é a maior causa de cegueira em doentes adultos.
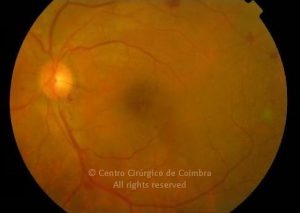
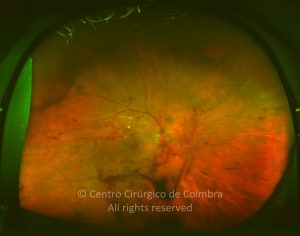
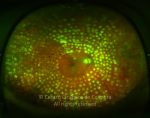
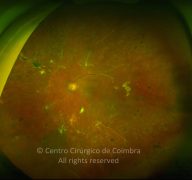
O olho é um dos alvos desta doença multissistémica. A retinopatia diabética não é mais do que o compromisso da microcirculação. A exposição à hiperglicémia determina um número de alterações bioquímicas e consequentemente histológicas. Inicialmente, a perda seletiva de pericitos, espessamento da membrana basal, bem como um diverso número de alterações hematológicas, geram oclusão capilar, formação de microaneurismas, dilatação e estreitamento das veias da retina e isquemia retiniana.
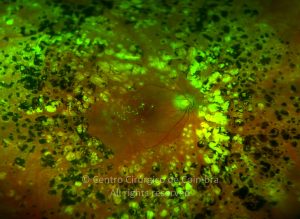
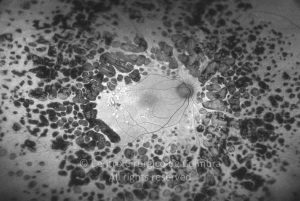
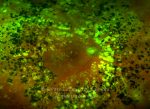
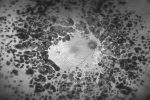
Um compromisso da função da barreira endotelial origina um derrame vascular, causando edema retiniano e formação de exsudatos duros. Áreas de isquemia retiniana geram fatores vasoproliferativos (principalmente fator de crescimento do endotélio vascular-VEGF) que pode estimular o crescimento de neovasos.
De acordo com as características do fundo ocular, a retinopatia diabética pode ser classificada em não-proliferativa e proliferativa, baseada na presença de neovascularização. A escala de classificação geralmente usada é a International Clinical Diabetic Retinopathy Disease Severity Scale:
Sem retinopatia aparente: sem alterações
- Retinopatia Diabética não-proliferativa ligeira (RDPN): só microaneurismas
- Moderada (RDPN): mais do que microaneurismas
- Grave RDNP:
Uma das seguintes condições:
- Mais do que 20 hemorragias intrarretinianas em cada um dos 4 quadrantes
- Estreitamento venoso definitivo em 2 ou mais quadrantes
- Anomalias microvasculares intrarretinianas proeminentes (IRMA) em pelo menos 1 quadrante
Sem sinais de retinopatia proliferativa
- Retinopatia Diabética Proliferativa:
Uma ou mais das seguintes condições:
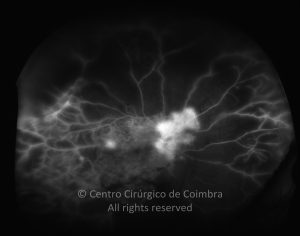
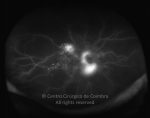
- Neovascularização
- Hemorragia vítrea/Pré-retiniana
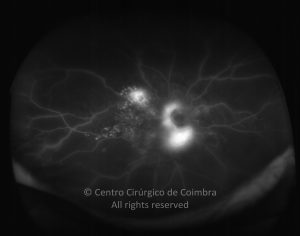
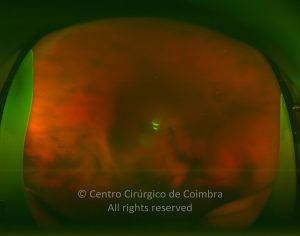
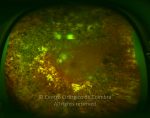
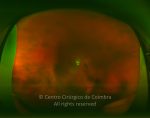
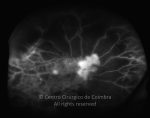
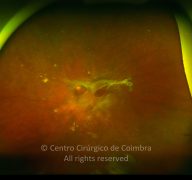
Os vasos na retinopatia diabética proliferativa são primeiro intrarretinianos com mínima fibrose. Após esta primeira fase, atravessam a membrana limitante interna (MLI), migram para o corpo vítreo, usando-o como substrato para o crescimento. Estes vasos são acompanhados por alterações fibróticas, formando membranas pré-retinianas, geralmente ao longo das arcadas vasculares. O estadio final é caracterizado por uma involução do componente vascular e contração das membranas fibróticas.
Durante este ciclo podem surgir várias complicações:
- Ligeiros neovasos no disco ótico (NVD) quando associados com hemorragia vítrea
- Moderada a grave NVD (1/4 a 1/3 da área do disco ótico), com ou sem hemorragia do vítreo
- Moderada neovascularização noutro local (NVE) (1/2 da área do disco ótico), com hemorragia do vítreo
No tratamento devem ser incluídos os doentes que têm um alto risco de grave perda visual.
O tratamento médico tem um papel primordial na RDP. Uma ótima glicémia (hemoglobina glicada HbA1c < 7%) e o controlo da pressão arterial são fundamentais para um bom resultado.
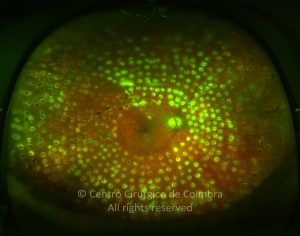
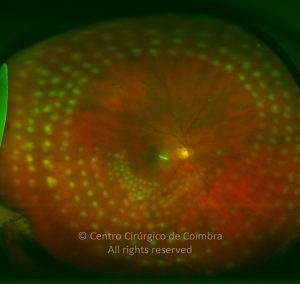
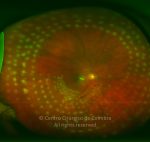
A fotocoagulação panretiniana é o padrão para os doentes com grave retinopatia diabética não-proliferativa e retinopatia diabética proliferativa. A fotocoagulação ajuda a destruir as áreas isquémicas da retina e reduz a produção dos fatores vasoproliferativos. O laser de dispersão deve ser aplicado em áreas de tração vítreorretiniana e membranas fibrovasculares proeminentes, desde que se possa determinar a sua contração e subsequente descolamento da retina.
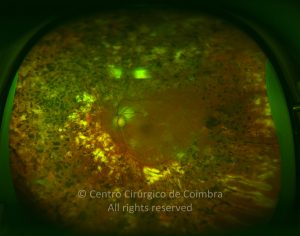
A hemorragia do vítreo é frequente nos doentes diabéticos e geralmente anuncia o diagnóstico de RDP. O sangue na cavidade vítrea e os seus produtos de degradação, tais como a hemossiderina, são tóxicos para a retina. Deve ser feito um balanço entre uma atitude conservadora, observando o doente regularmente, e a intervenção cirúrgica com vitrectomia via pars plana. O Diabetic Retinopathy Vitrectomy Study (DRVS) publicado em 1985 mostra os benefícios da cirurgia precoce (1-6 meses), em relação à cirurgia tardia ( > 1 ano), na diabetes tipo 1. Este benefício não foi encontrado para a diabetes tipo 2. Dados os avanços na cirurgia vítreorretiniana nas últimas décadas, parece-nos recomendável uma intervenção precoce, mais urgente nos doentes com diabetes tipo 1, em doentes que não foram submetidos a fotocoagulação laser, doentes com uma grave retinopatia diabética no olho contralateral e doentes não propensos a cumprir um regime com um follow-up regular.
Na cirurgia, após vitrectomia deve ser executada uma fotocoagulação panretiniana completa com endolaser até à ora serrata. A hemorragia retro-hialoideia exige uma imediata intervenção cirúrgica. A vitrectomia via pars plana, com indução do descolamento posterior do vítreo, e a depuração do sangue evita a fibrose e um mau prognóstico visual.
As indicações para a vitrectomia via pars plana incluem:
- Hemorragia vítrea densa
- Descolamento tracional da retina envolvendo a mácula
- Descolamento tracional e regmatogénio da retina
- Edema macular difuso associado a uma hialóideia posterior condicionante de tração vitreorretiniana
- Hemorragia vítrea recorrente significativa, apesar da fotocoagulação panretiniana